病院・診療所
同時改定までに理解を深めたいサブアキュート患者の出口戦略
サブアキュート患者の早期退院・転院を促進させる看護必要度の厳格化
株式会社メディチュア 代表取締役 渡辺 優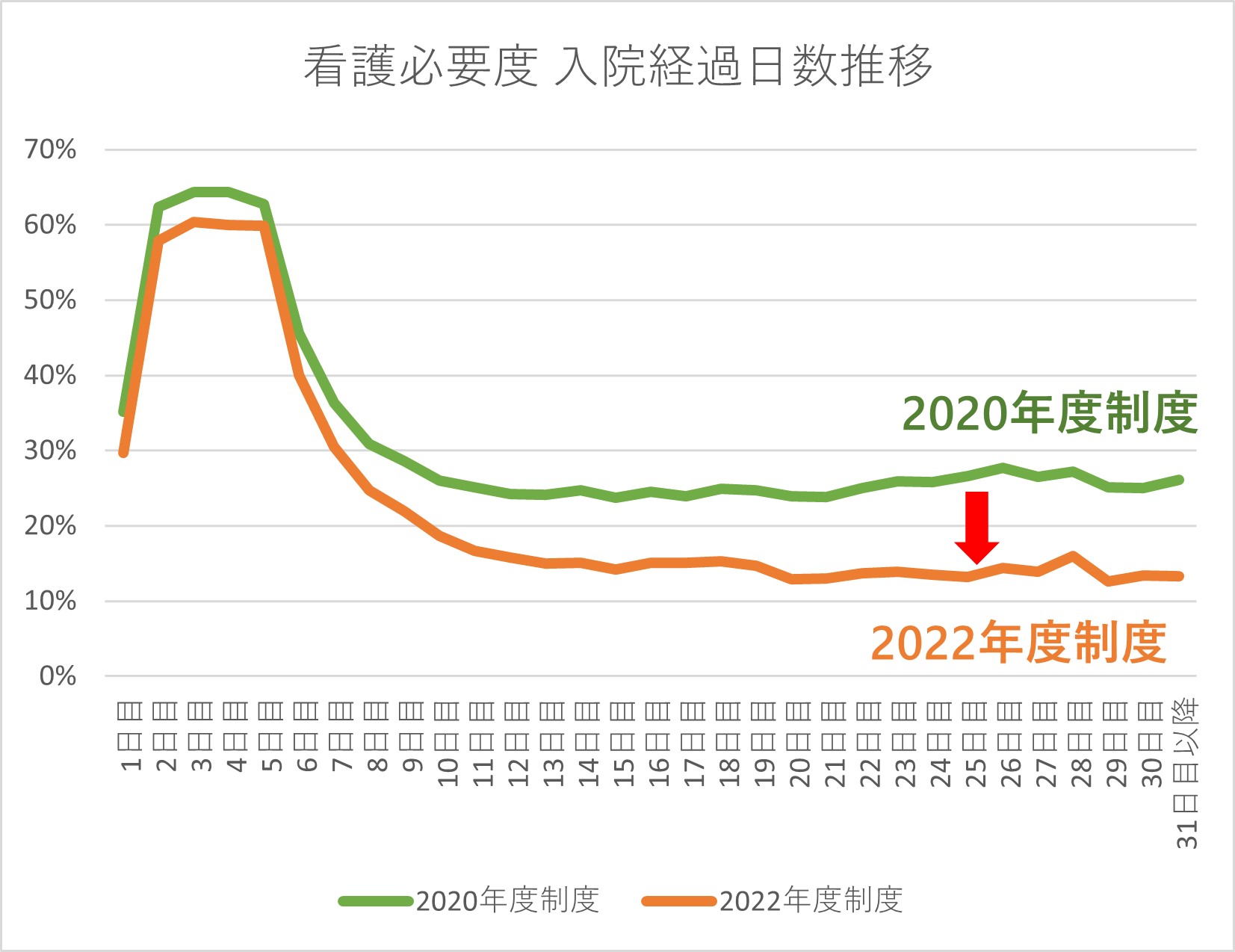
■ サブアキュート患者の早期退院・転院を促進させる看護必要度の厳格化
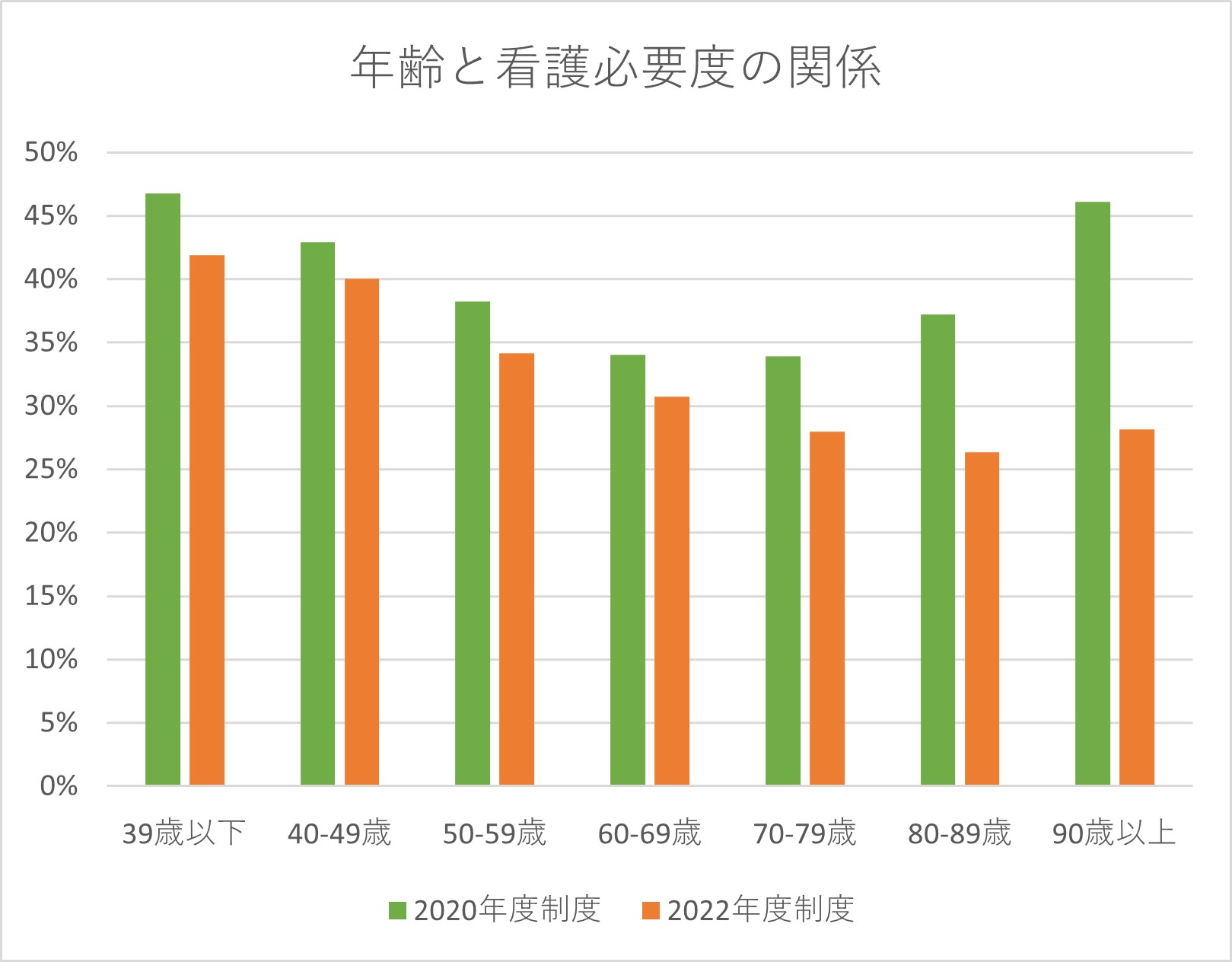
2022年度診療報酬改定において、重症度、医療・看護必要度のA項目から心電図モニターの管理の項目が除外された。この影響をシミュレーションすると、高齢患者や入院からある程度日数が経過した患者ほど看護必要度を満たさなくなった(グラフ1、2)。入院から15日、20日経過しても退院・転院することが難しい患者で、かつ心電図で病態を管理する必要のある患者が、看護必要度の要件を満たさないケースが頻発しているものと認識している。この改定により、肺炎・誤嚥性肺炎や心不全、尿路感染症といった疾患に代表される地域の高齢患者を積極的に受け入れている急性期病院ほど、ベッドコントロールに難渋している。
グラフ 1 看護必要度の改定影響シミュレーション(患者年齢区分別の影響度合い)
独自分析資料
グラフ 2 看護必要度の改定影響シミュレーション(入院経過日数による影響度合い)
独自分析資料
看護必要度は、今回に限らず、2014年度改定以降一貫してサブアキュート・ポストアキュート患者に対する評価が厳しくなっている。地域包括ケア病棟や回復期リハビリテーション病棟などの後方病床が十分整っている地域であれば、転院調整などにおいて多少融通が利きやすい。しかし、季節によって、また新型コロナの影響などで、調整が難しいタイミングもある。また地域によっては後方病床が十分でないことも珍しくない。このような環境下、急性期病床と後方病床の連携強化は最優先の取り組みである。
2022年度改定では、急性期側の看護必要度の厳格化だけでなく、後方病床における地ケアの院内転棟の制限拡大や回リハの重症患者割合の引き上げなど、双方の要件が厳しくなっている。自分の病院が施設基準をクリアできればよいという独善的な考え方ではなく、お互いの事情を理解し合い双方の課題解決を図ることが、連携強化の肝と言える。
■サブアキュート患者の急増を見据えた取り組み
「心不全パンデミック」という言葉を聞くことが増えてきた。高齢化の進展により、心不全の入院患者は、今後大幅に増えることが想定されている。一方で、心不全は2022年度改定で看護必要度から心電図モニターの管理が除外されたことにより大きな影響を受けた。そのため、患者の病態次第とは言え、退院の早期化が重要となる。ただし、DPC対象病院における心不全患者の退院先の変化を見ると、自宅退院の割合が徐々に減り、転院・介護施設への退院・死亡退院が増えていることが分かる(グラフ3)。入院患者の高齢化や退院早期化が自宅に帰ることを難しくしていると思われる。今後の心不全患者のさらなる増加は、後方病床や介護施設との連携が飛躍的に難しくなることはほぼ確実である。
グラフ 3 心不全 自宅退院割合と自宅以外退院割合の推移(DPC対象病院)
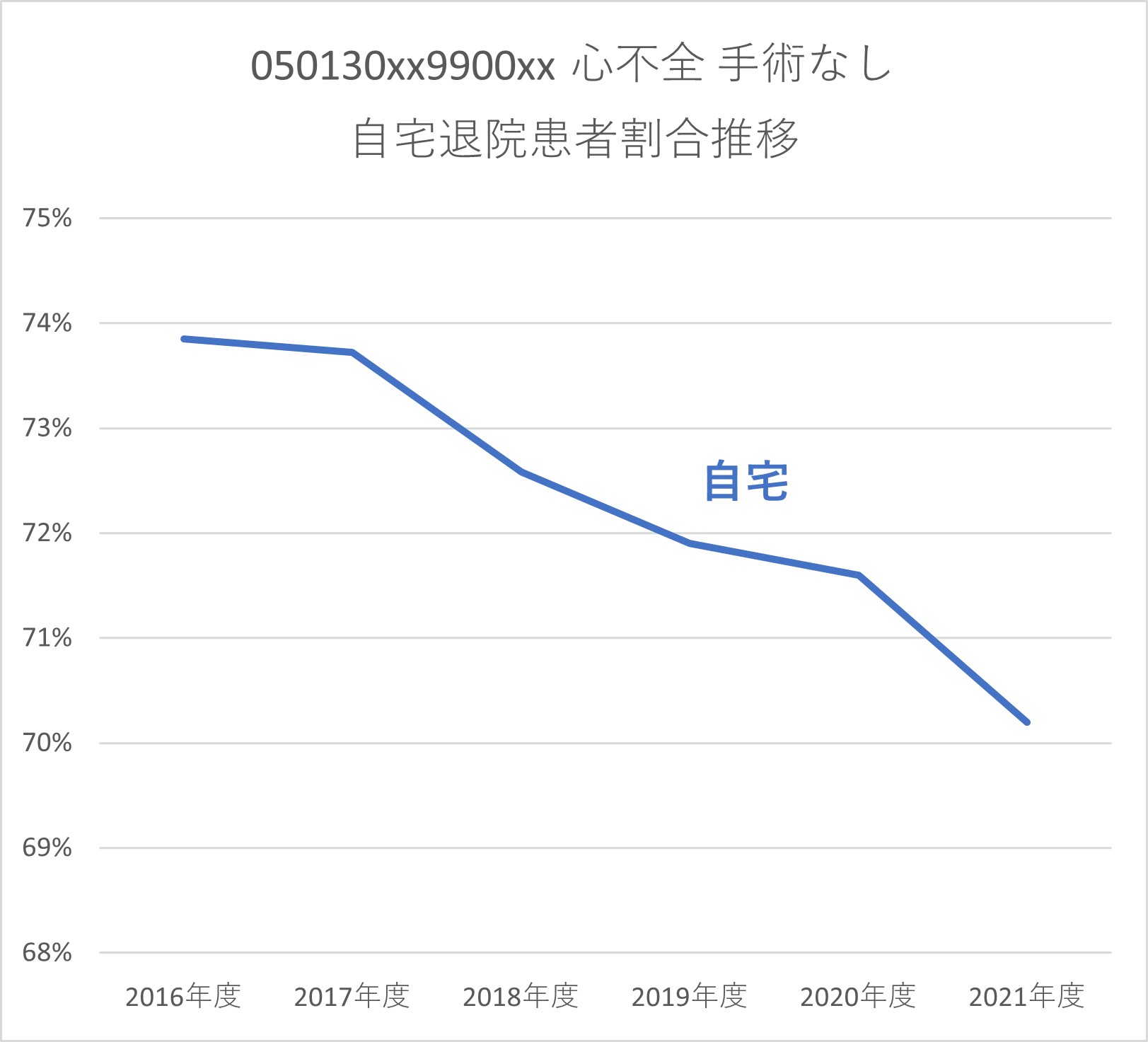
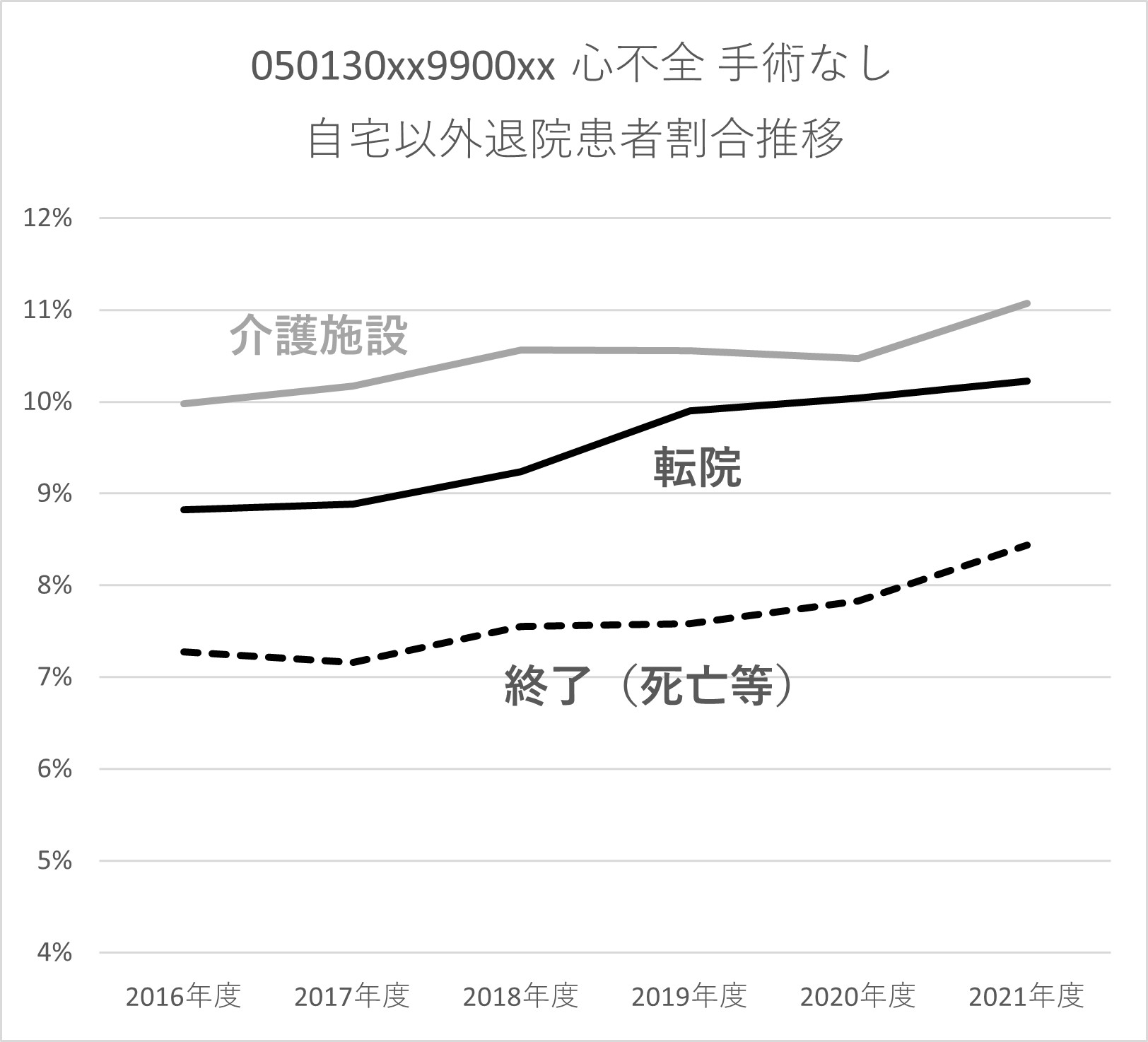
※ 2016 ~ 2019 年度は050130xx99000x、2020 ~ 2021 年度は050130xx9900xx を対象に比率を算出
DPC 公開データ(2016 年度~ 2021 年度実績)を基に作成
さらに、その患者を受けた後方病床においても、地域包括ケア病棟における60日の算定日数上限や在宅復帰率の制約、療養病棟における医療区分の制約などにより、やはり早期退院の取り組みが必要となる。また、介護施設も種類によってはさらにその出口を確保しなければならない。
2040年に向け団塊世代の高齢化により心不全に代表されるような疾患の患者が急増する。このことを見据えるなら024年度の診療報酬・介護報酬の同時改定では、サブアキュート患者の地域連携の円滑化を意図した加算や要件が導入されるべきだろう。そして、今から、医療機関側は介護保険制度を、介護施設側は診療報酬制度を、お互いに理解を深め連携強化を図ることで、医療機関・介護施設は経営改善につながり、患者や患者家族は充実した医療・介護サービスを受けることにつながるはずである。これまでの診療報酬制度の変遷と、今後の人口動態による医療需要変化を踏まえるならば、これからの地域連携は、独善的な考え方ではなく、地域を俯瞰的に捉え貢献できることは何か考えることの重要性が増すだろう。
【2023. 4. 15 Vol.566 医業情報ダイジェスト】
同カテゴリーの記事:
2023-11-20
2023-11-20
2023-11-20
2023-11-20
[事務れんらクンの更新情報]
2025-11-02「令和6年度介護報酬改定に関するQ&A(Vol.17)(令和7年10月1日事務連絡)」を追加しました
2025-10-22
「疑義解釈資料の送付について(その30)」を追加しました
2025-10-01
「後発医薬品の出荷停止等を踏まえた診療報酬上の臨時的な取扱いについて」を追加しました
[お知らせ]
2025-12-24【セミナーのご案内】日総研主催「重症度、医療・看護必要度 「新基準」への対応と看護マネジメント」
2025-12-23
【セミナーのご案内】新社会システム総合研究所主催 『機能別病床管理・入退院支援のための制度理解と多職種連携 』
2025-11-22
【新刊のご案内】『病院薬剤師のための生成AI完全実践ガイド』
お知らせ一覧
[新着記事]
2025-12-26薬局薬剤師から見える「在支診薬剤師」の可能性
2025-12-26
病院建設を進める際の問題点について考える(1)
2025-12-26
現役薬剤師・葦立ひとみの☆ななころびやおき☆
2025-12-25
【若手薬剤師もわかる】薬局のチーム力を高める リーダーシップ入門(第2回)
2025-12-24
存在感が右肩上がりの管理栄養士と栄養食事指導の算定状況
2025-12-24
【セミナーのご案内】重症度、医療・看護必要度 「新基準」への対応と看護マネジメント
2025-12-23
【セミナーのご案内】機能別病床管理・入退院支援のための制度理解と多職種連携
2025-12-23
令和8年度調剤報酬改定を考える
2025-12-22
正常分娩費用の自己負担無償化議論
2025-12-19
現役看護師・ヤマブキNsのおつかれさま日記
2025-12-19
私は職員のことを一番考えている
2025-12-19
今年の春闘の結果と病院の処遇改善への姿勢
2025-12-18
事例に学ぶ外来データ提出加算導入の極意!
2025-12-17
在宅療養指導管理材料加算について運用の留意点

