病院・診療所
医療DXとポリファーマシー対策
外来のポリファーマシー対策の現状
株式会社メデュアクト 代表取締役 流石 学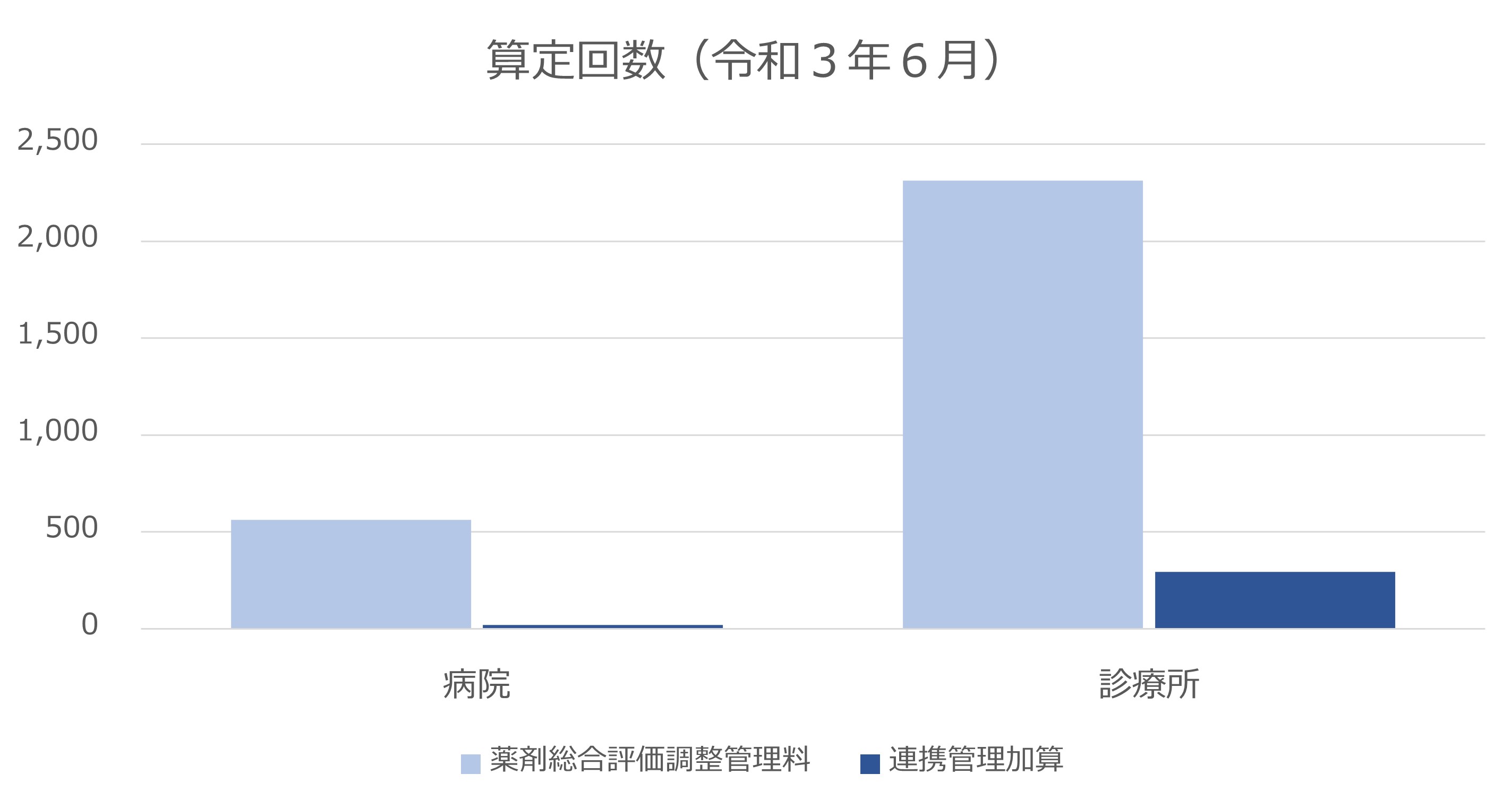
昨年オンライン資格確認が始まり、今年1月26日からは電子処方箋がスタートした。
少なくとも仕組み上は、オンライン資格確認によって、患者の薬剤情報や特定健診情報等を把握することができるようになった。さらに電子処方箋では薬剤情報をリアルタイムで確認することができる(オンライン資格確認はレセプトデータになるため、薬剤情報は1ヶ月から1ヶ月半遅れになる)。将来的には全国医療情報プラットフォームとして、カルテ情報や予防接種情報、介護情報等も共有化していくことが計画されている。
これらはデータヘルス改革プランに基づく動きだが、医療現場にどのような影響を与えるだろうか。まず実効性があると考えられているのが、重複投与、ポリファーマシー(多剤投与)の防止だ。オンライン資格確認、電子処方箋によって、医療従事者は従来のおくすり手帳よりも遥かに精度の高い情報を確認することができる。他医療機関の受診状況の把握はアナログ的手法に限られていたため、複数の医療機関を受診する患者では、同じ薬剤や同種同効薬の重複処方は決して珍しいことでない。医療DXの推進によって情報が共有化されることで、効率的、効果的な医療が提供され、医療の質の向上、治療の最適化が期待される。
少なくとも仕組み上は、オンライン資格確認によって、患者の薬剤情報や特定健診情報等を把握することができるようになった。さらに電子処方箋では薬剤情報をリアルタイムで確認することができる(オンライン資格確認はレセプトデータになるため、薬剤情報は1ヶ月から1ヶ月半遅れになる)。将来的には全国医療情報プラットフォームとして、カルテ情報や予防接種情報、介護情報等も共有化していくことが計画されている。
これらはデータヘルス改革プランに基づく動きだが、医療現場にどのような影響を与えるだろうか。まず実効性があると考えられているのが、重複投与、ポリファーマシー(多剤投与)の防止だ。オンライン資格確認、電子処方箋によって、医療従事者は従来のおくすり手帳よりも遥かに精度の高い情報を確認することができる。他医療機関の受診状況の把握はアナログ的手法に限られていたため、複数の医療機関を受診する患者では、同じ薬剤や同種同効薬の重複処方は決して珍しいことでない。医療DXの推進によって情報が共有化されることで、効率的、効果的な医療が提供され、医療の質の向上、治療の最適化が期待される。
■外来のポリファーマシー対策の現状
運用が本格化すれば実効性が期待されるポリファーマシー対策だが、現状の取り組み状況はどのようになっているのだろうか。
診療報酬において外来のポリファーマシー対策は「B008-2薬剤総合評価調整管理料」で評価される。薬剤総合評価調整管理料は、外来患者で、他の保険医療機関で処方された内服薬を含む6種類以上の内服薬(服用を開始して4週間以上経過した内服薬)が処方されていたものについて、処方する内服薬が2種類以上減少した場合に250点を算定できる。加えて、処方の内容の調整にあたり別の保険医療機関、保険薬局に、照会または情報提供を行った場合は、連携管理加算50点が上乗せされる。
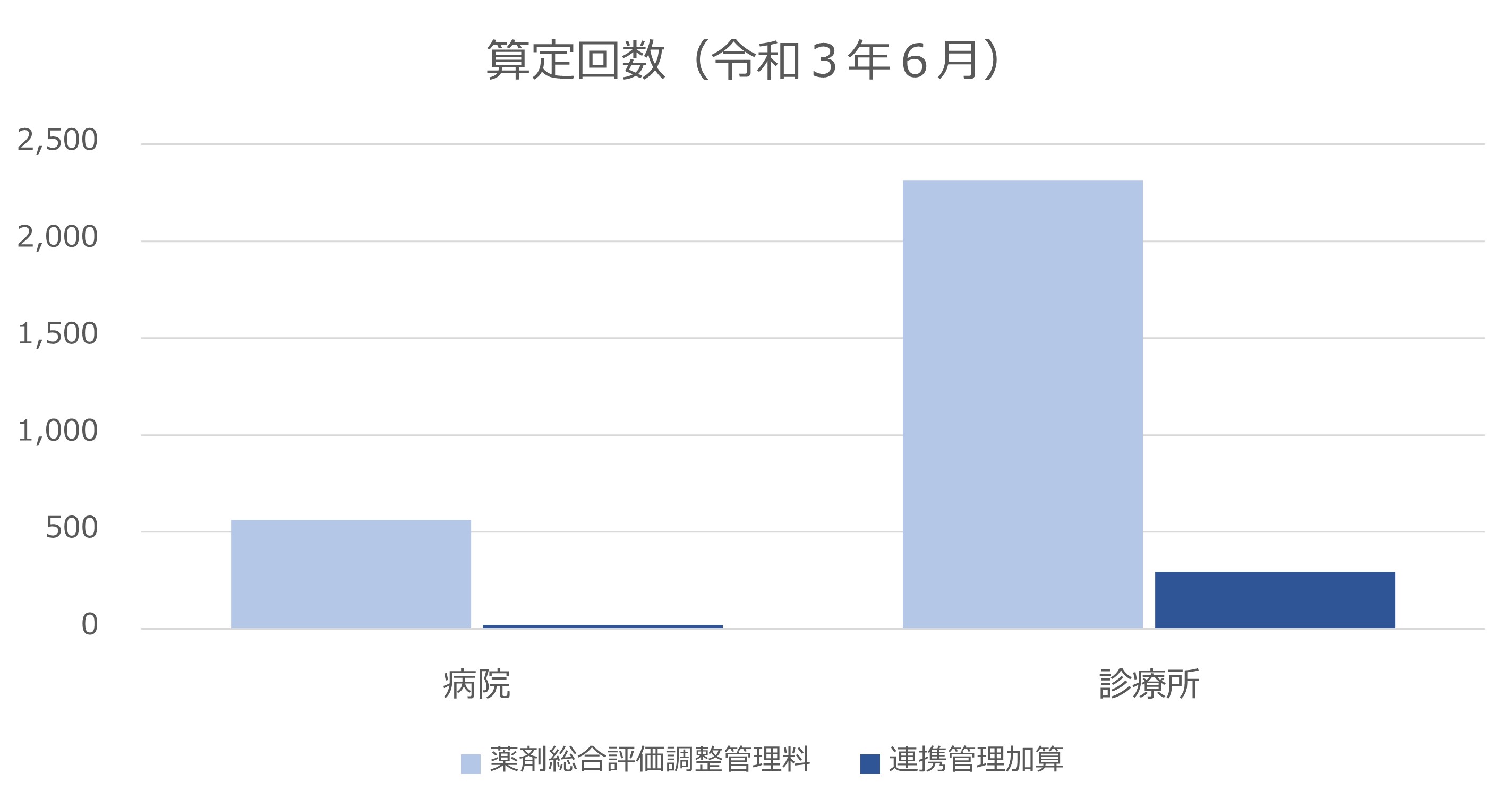
社会医療診療行為別統計より、令和3年6月の薬剤総合評価調整管理料、連携管理加算の算定回数を示した。薬剤総合評価調整管理料は8割が診療所で算定されており、算定回数は1ヶ月間に全国で3,000回弱だった。算定回数を医療機関の数で単純に割り戻すと、少なくとも2/3以上の医療機関は、年に1回も算定していないことになる。また連携管理加算の算定はそのうち1割程度しかなく、医療機関、薬局との薬剤情報にかかる連携は、限られたものであることも見えてくる。
診療報酬において外来のポリファーマシー対策は「B008-2薬剤総合評価調整管理料」で評価される。薬剤総合評価調整管理料は、外来患者で、他の保険医療機関で処方された内服薬を含む6種類以上の内服薬(服用を開始して4週間以上経過した内服薬)が処方されていたものについて、処方する内服薬が2種類以上減少した場合に250点を算定できる。加えて、処方の内容の調整にあたり別の保険医療機関、保険薬局に、照会または情報提供を行った場合は、連携管理加算50点が上乗せされる。
社会医療診療行為別統計より、令和3年6月の薬剤総合評価調整管理料、連携管理加算の算定回数を示した。薬剤総合評価調整管理料は8割が診療所で算定されており、算定回数は1ヶ月間に全国で3,000回弱だった。算定回数を医療機関の数で単純に割り戻すと、少なくとも2/3以上の医療機関は、年に1回も算定していないことになる。また連携管理加算の算定はそのうち1割程度しかなく、医療機関、薬局との薬剤情報にかかる連携は、限られたものであることも見えてくる。

■目の前にある課題は?
外来におけるポリファーマシー対策は、薬剤総合評価調整管理料の算定状況を確認する限りあまり進んでいないように見えるが、薬剤情報が共有化されることでどこまで進むのか、今後の動向はとても興味深い。
とはいえ、まだまだ課題が多いのが実際だろう。
患者側の問題としてはマイナンバーカードの普及が挙げられる。総務省の公表によると、マイナンバーカードの申請状況は令和5年2月5日時点で68.1%、交付割合は1月末時点で60.1%となっている。普及率は徐々に上がっているものの、国民全体に普及するまでもう少し時間がかかりそうだ。
医療機関側の問題もある。オンライン資格確認システムの運用を開始している施設の割合は1月29日時点で44.7%(病院56.2%、医科診療所32 .7%)でまだ半数に満たない。ただし、顔認証付きカードリーダーの申込数は9割を超えており、こちらは普及への目途はたっていると言っていいだろう。しかし、電子処方箋の道のりはもう少し遠そうだ。医療施設調査によると、電子カルテの普及率は令和2年の段階で一般病院57.2%、一般診療所49.9%、オーダリングシステムは一般病院62.0%となっている。一般病院は病床規模が小さくなるほど普及率が低く、将来の全国医療情報プラットフォームを構築するにあたっても、電子カルテ、オーダリングシステムの普及は次なる課題になるだろう。
薬剤情報が本当の意味で共有化されるには、あと何年先になるだろうか。
【2023. 3. 1 Vol.563 医業情報ダイジェスト】
とはいえ、まだまだ課題が多いのが実際だろう。
患者側の問題としてはマイナンバーカードの普及が挙げられる。総務省の公表によると、マイナンバーカードの申請状況は令和5年2月5日時点で68.1%、交付割合は1月末時点で60.1%となっている。普及率は徐々に上がっているものの、国民全体に普及するまでもう少し時間がかかりそうだ。
医療機関側の問題もある。オンライン資格確認システムの運用を開始している施設の割合は1月29日時点で44.7%(病院56.2%、医科診療所32 .7%)でまだ半数に満たない。ただし、顔認証付きカードリーダーの申込数は9割を超えており、こちらは普及への目途はたっていると言っていいだろう。しかし、電子処方箋の道のりはもう少し遠そうだ。医療施設調査によると、電子カルテの普及率は令和2年の段階で一般病院57.2%、一般診療所49.9%、オーダリングシステムは一般病院62.0%となっている。一般病院は病床規模が小さくなるほど普及率が低く、将来の全国医療情報プラットフォームを構築するにあたっても、電子カルテ、オーダリングシステムの普及は次なる課題になるだろう。
薬剤情報が本当の意味で共有化されるには、あと何年先になるだろうか。
【2023. 3. 1 Vol.563 医業情報ダイジェスト】
同カテゴリーの記事:
2023-11-20
2023-11-20
2023-11-20
2023-11-20
[事務れんらクンの更新情報]
2025-11-02「令和6年度介護報酬改定に関するQ&A(Vol.17)(令和7年10月1日事務連絡)」を追加しました
2025-10-22
「疑義解釈資料の送付について(その30)」を追加しました
2025-10-01
「後発医薬品の出荷停止等を踏まえた診療報酬上の臨時的な取扱いについて」を追加しました
[お知らせ]
2026-01-26【セミナーのご案内】2026年度診療報酬改定を踏まえたリハビリ機能強化による病院の経営戦略
2026-01-14
【セミナーのご案内】新社会システム総合研究所主催 これからの薬局経営の方向性と戦略
2025-12-24
【セミナーのご案内】日総研主催「重症度、医療・看護必要度 「新基準」への対応と看護マネジメント」
お知らせ一覧
[新着記事]
2026-02-20新規開業で最も軽視される 「採用と研修」 という投資
2026-02-20
元気なうちに“バトンを渡す”という選択 ―地域医療の継続か、自院の幕引きか―
2026-02-20
在宅療養支援体制における薬剤師の実践的役割の一考察
2026-02-18
病院職員の退職給付制度について考える(1)
2026-02-16
現役薬剤師・葦立ひとみの☆ななころびやおき☆
2026-02-11
外来管理加算の見直しが問いかけるもの ―市場収縮期の医療経営は?―
2026-02-10
薬局はどこへ向かうのか ―財務省が示す 「次のモデル」 ―
2026-02-09
最低賃金引上げの影響と補正予算からの補助金
2026-02-06
薬局報酬、かかりつけ薬剤師制度の検討
2026-02-05
話しがズレていく…
2026-02-03
現役看護師・ヤマブキNsのおつかれさま日記
2026-02-02
最低賃金の上昇と医療機関のパートタイム・有期雇用職員の賃金制度
2026-01-30
「勝手な残業」に悩む院長へ ―黙示の指示を生まない残業ルールのつくり方―
2026-01-30
年末年始における 「休日加算」 について運用の留意点

