病院・診療所
DPC/PDPS 入院初期の評価引き上げによる入院収益への影響は?
件数上位100種類の診断群分類で検証
株式会社メデュアクト 代表取締役 流石 学
新年度が始まって1ヶ月以上が経過し、各医療機関では新制度への対策、対応が本格的に始まっている頃だろう。DPC/PDPSにおいては、医療機関別係数の見直しのほか、算定ルールの見直しとして、下記3点が示された。
- 短期滞在手術等基本料3に該当する診断群分類等について、DPC/PDPSの点数設定方式Dにより設定する。
- 疾患の頻度が高く、医療内容の標準化が進んでいると考えられる疾患で、手術が定義されていない診断群分類について、医療資源投入量の相違を踏まえ、他院からの転院の有無により評価を区別する。
- 入院初期の医療資源投入量が増加傾向であることを踏まえ、点数設定方式A(以下、A方式)について、入院初期をより重点的に評価する体系に見直す。
上記3では、入院初期を重点的に評価するため、入院期間Ⅰの設定点数を引き上げ、入院期間Ⅱ、入院期間Ⅲの設定点数を引き下げた。2,334種類の支払分類のうち、A方式で設定される1,688種類 (約72%)の支払分類が適用となる。
従来の考え方では、入院期間Ⅰの点数設定は、診断群分類ごとの1日あたりの平均的な医療資源投入量に15%を上乗せした点数であったが、これが新制度では上乗せが17%に引き上げられた。逆に入院期間Ⅱの点数設定は、診断群分類ごとの1日あたりの平均的な医療資源投入量から、入院期間Ⅰで引き上げられた点数の累計を入院期間Ⅱの日数で割った点数が差し引かれる。また入院期間Ⅲの点数設定は、入院期間IIの点数の85%または「入院期間IIIの1日あたり医療資源の平均投入量」のどちらか低い方であるため、入院期間Ⅱの点数が下げられた分だけ同じく下がることになる。
では、A方式の見直しが入院収益に与える影響はどの程度だろうか。
■件数上位100種類の診断群分類で検証
令和2年度「退院患者調査」の結果より、DPC対象病院で件数上位100種類の診断群分類を抽出し、患者構成がすべてのDPC対象病院と同じと仮定して、入院患者が従来制度の各期間の最大日数で退院した場合の累計点数を、従来制度と新制度で比較した。なお新制度の診断群分類に置き換えるにあたり、分岐が変わった診断群分類の患者条件は、定義副傷病なし、転院以外、重症度は低い方としている。
すべての入院患者が入院期間Ⅰの最大日数(25パーセントタイル値)で退院した場合、累積点数は従来比で4%アップする。平均在院日数である入院期間Ⅱの最大日数で退院した場合でも、累積点数は1%アップする。しかしすべての患者の在院日数が入院期間Ⅲの最大日数になると、逆に従来比で1%近いマイナスになることがわかった。
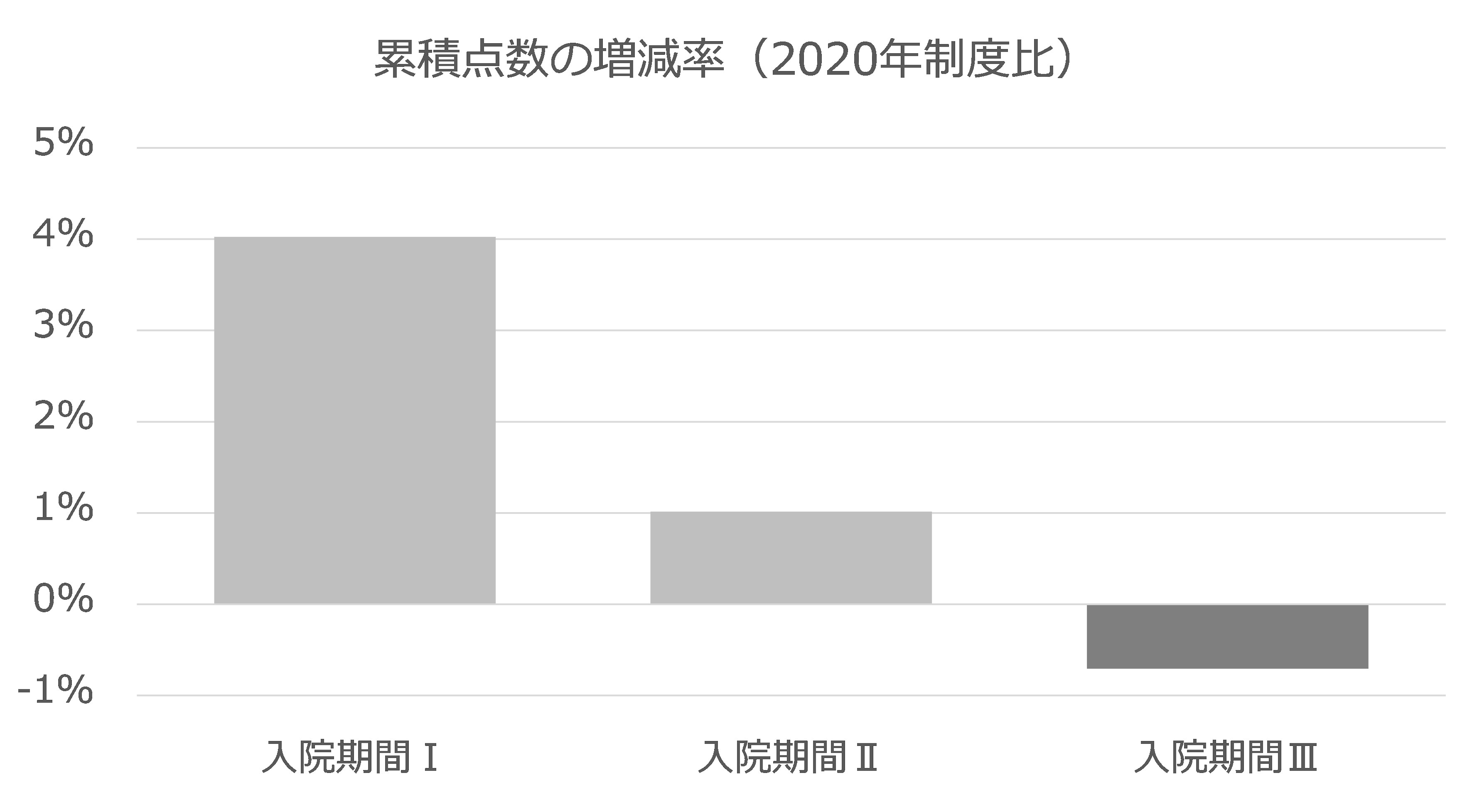
すべての入院患者が入院期間Ⅰの最大日数(25パーセントタイル値)で退院した場合、累積点数は従来比で4%アップする。平均在院日数である入院期間Ⅱの最大日数で退院した場合でも、累積点数は1%アップする。しかしすべての患者の在院日数が入院期間Ⅲの最大日数になると、逆に従来比で1%近いマイナスになることがわかった。

■在院日数短縮への誘導
入院初期の評価が引き上げられたことで、早期退院への経済的誘導はより強くなった。病床回転率が高い医療機関では、必然的に病床単価が上がる。加えて入院期間Ⅱが短縮した診断群分類も多く、在院日数短縮の動きは一層加速することが見込まれる。
在院日数短縮の動きを考えるにあたっては、重症度、医療・看護必要度(以下、看護必要度)の見直しも忘れてはならない。看護必要度ではA項目の評価から「心電図モニターの管理」が削除された。心電図モニターは継続的に装着するケースが少なくないため、在院日数の長い患者でも、一定割合を安定的に確保できた。しかし今改定で同項目が削除されたことで、入院が長期化するほど従来制度と比較して該当患者割合が低下する傾向がある。
また病床稼働優先で、病床回転率を無視した病床運用をすると、目先の病床単価が下がるだけでなく、施設基準を満たせなくなる恐れも出てくる。実際、今回のルール変更によって急性期一般入院料の施設基準の維持が困難になっている医療機関が出始めている。
今回のA方式の見直しは、病院経営にボディブローのように効いてくるものと見ている。一般的に病床回転率が上がれば、空いた病床に次の入院患者を入れる動きになる。その結果、相対的に集患力の弱い医療機関では、病床稼働率がより苦しくなっていく。病床稼働率の高い病院と低い病院の差は、特に急性期病院では、稼働だけでなく、病床単価においても一層広がっていくのではないだろうか。
在院日数短縮の動きを考えるにあたっては、重症度、医療・看護必要度(以下、看護必要度)の見直しも忘れてはならない。看護必要度ではA項目の評価から「心電図モニターの管理」が削除された。心電図モニターは継続的に装着するケースが少なくないため、在院日数の長い患者でも、一定割合を安定的に確保できた。しかし今改定で同項目が削除されたことで、入院が長期化するほど従来制度と比較して該当患者割合が低下する傾向がある。
また病床稼働優先で、病床回転率を無視した病床運用をすると、目先の病床単価が下がるだけでなく、施設基準を満たせなくなる恐れも出てくる。実際、今回のルール変更によって急性期一般入院料の施設基準の維持が困難になっている医療機関が出始めている。
今回のA方式の見直しは、病院経営にボディブローのように効いてくるものと見ている。一般的に病床回転率が上がれば、空いた病床に次の入院患者を入れる動きになる。その結果、相対的に集患力の弱い医療機関では、病床稼働率がより苦しくなっていく。病床稼働率の高い病院と低い病院の差は、特に急性期病院では、稼働だけでなく、病床単価においても一層広がっていくのではないだろうか。
【2022. 6. 1 Vol.545 医業情報ダイジェスト】
同カテゴリーの記事:
2023-11-20
2023-11-20
2023-11-20
2023-11-20
[事務れんらクンの更新情報]
2025-11-02「令和6年度介護報酬改定に関するQ&A(Vol.17)(令和7年10月1日事務連絡)」を追加しました
2025-10-22
「疑義解釈資料の送付について(その30)」を追加しました
2025-10-01
「後発医薬品の出荷停止等を踏まえた診療報酬上の臨時的な取扱いについて」を追加しました
[新着記事]
2025-12-16介護人材採用のカギはネット広告一択
2025-12-15
急速な環境変化に精神科病院は地域移行を目指せるのか
2025-12-12
生成AIとの付き合い方
2025-12-12
現役薬剤師・葦立ひとみの☆ななころびやおき☆
2025-12-11
リテンションとしての新たなポジションの創設
2025-12-10
組織文化と価値観のすり合わせ
2025-12-09
「掃除=雑務」の誤解を解く! 院長が取り組むべき職場風土づくり
2025-12-08
薬局に内部留保を残す理由とは
2025-12-05
治験等の研究研修費の取扱いについて考える
2025-12-05
2040年を見据えた在宅療養支援診療所薬剤師の役割と展望
2025-12-04
現役看護師・ヤマブキNsのおつかれさま日記
2025-12-03
【若手薬剤師もわかる】薬局のチーム力を高めるリーダーシップ入門(第1回)

